FALL 1.1 Beinschwäche
Ein 33-jähriger Mann bemerkt seit rund einem halben Jahr ein vermehrtes Hitzegefühl im Körper. Eines Abends tritt nach dem Abendessen eine beidseitige Schwäche der Oberschenkelmuskulatur auf, die so ausgeprägt ist, dass er sich nicht mehr aus dem Stuhl erheben kann. Innerhalb von einer Stunde entwickelt sich zusätzlich eine Kraftlosigkeit beider Oberarme. Ansonsten bestehen keine neurologischen Symptome: keine Störung der Sensibilität, keine Parästhesien, kein Schwindel, keine Kopfschmerzen und keine Visusstörungen. Blasen- und Darmfunktion sind normal. Er wird auf die Notfallstation zugewiesen. Die persönliche Anamnese ist – abgesehen von einem Z. n. Nephrolithiasis – bland. Der Patient nimmt keine Medikamente ein, der Konsum von illegalen Substanzen und Alkohol wird verneint.
1.1.1 Als zuständiger Dienstarzt werden Sie angefragt, ob der Patient notfallmäßig auf der stroke unit zur Abklärung und Behandlung eines akuten zerebrovaskulären Ereignisses (ischämischer oder hämorrhagischer Insult) hospitalisiert werden muss. Wie entscheiden Sie?[1]
Lösung 1.1.1
Rein motorische Ausfälle ohne Sensibilitätsstörungen oder andere neurologische Symptome sprechen klar gegen einen akuten ischämischen oder hämorrhagischen Insult.
1.1.2 An welche wichtige Differenzialdiagnose müssen Sie aufgrund dieser Informationen denken und was spricht gegen sie?
Lösung 1.1.2
Bei einer symmetrisch beginnenden, motorischen Schwäche der Beine, die im Verlauf auch die oberen Extremitäten betrifft, muss an ein Guillain-Barré-Syndrom gedacht werden. Dagegen sprechen in diesem Fall jedoch die schnelle Verschlechterung der Symptomatik (innerhalb von 1 Stunde!) und das Fehlen jeglicher sensorischer Symptome.
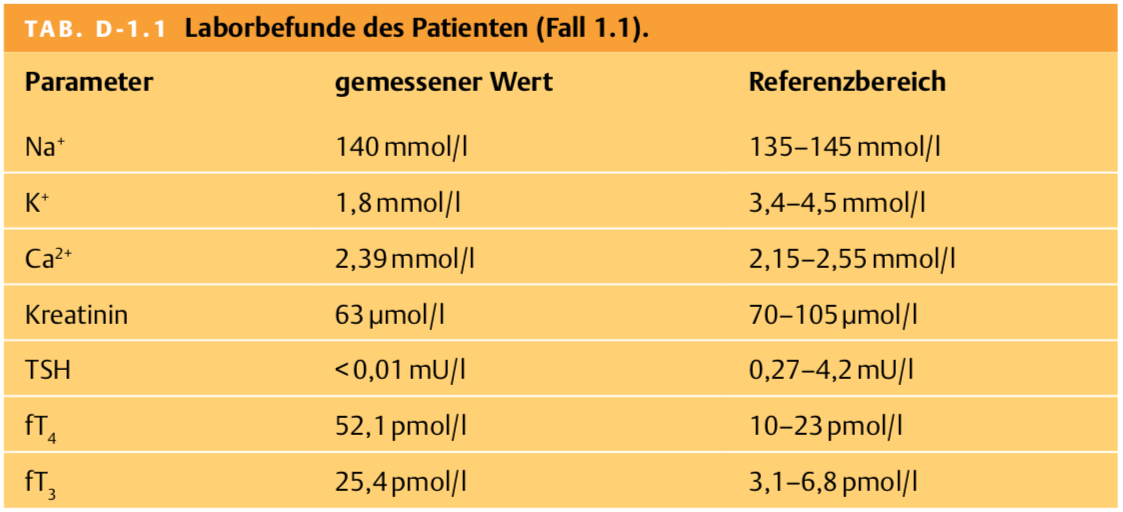
1.1.3 Der Patient ist bei der Aufnahme auf der Notfallstation in gutem Allgemeinzustand und hat folgende Vitalparameter: Puls 114/min regelmäßig, Blutdruck 148/92 mmHg, Temperatur 36,5°C. Die Schilddrüse ist palpatorisch diffus vergrößert, jedoch indolent. Die Muskeleigenreflexe sind symmetrisch auslösbar, die Tiefen- und die Oberflächensensibilität sind intakt, beidseits finden sich keine Pyramidenbahnzeichen. Der Patient kann nicht stehen, die Kraft in Oberschenkel- und Oberarmmuskulatur ist in der klinischen Prüfung deutlich vermindert (Kraftgrad M2 Oberschenkel bzw. M3 Oberarme). Der Sphinktertonus ist normal. Da für Sie nun klinisch weder ein akutes zerebrovaskuläres Ereignis noch ein Guillain-Barré-Syndrom infrage kommt, ordnen Sie zunächst laborchemische Untersuchungen an (Tab. D-1.1). Welche Erklärung für die Muskelparese haben Sie nun?
Lösung 1.1.3
Die schwere Hypokaliämie erklärt die Muskelschwäche: Ermüdbarkeit, Myalgien, Krämpfe oder Muskelschwäche sind typische Symptome einer schweren Hypokaliämie. Auch die bei dem Patienten bestehende Hyperthyreose kann zu einer Muskelschwäche führen.
1.1.4 Wie beurteilen Sie die Schilddrüsenfunktion des Patienten?
Lösung 1.1.4
Das komplett supprimierte TSH weist auf eine primäre Hyperthyreose hin. Die deutlich erhöhten Werte für fT3 und fT4 klassifizieren die Funktionsstörung als manifeste primäre Hyperthyreose.
1.1.5 Nennen Sie 4 Ursachen einer Hyperthyreose! Welche Diagnose ist in diesem Fall am wahrscheinlichsten?
Lösung 1.1.5
Die wichtigsten Ursachen einer Hyperthyreose sind
– eine Autoimmunthyreopathie vom Typ Morbus Basedow,
– eine fokale Autonomie („heißer Knoten“),
– das hyperthyreote Stadium einer subakuten Thyreoiditis (de Quervain) und
– eine jodinduzierte Hyperthyreose.
Das Patientenalter sowie die diffuse, schmerzlose Vergrößerung der Schilddrüse sprechen am ehesten für einen Morbus Basedow und gegen eine fokale Autonomie: Patienten mit einer Autonomie sind meist älter, die Struma ist knotig. Bei der subakuten Thyreoiditis ist die Schilddrüse druckschmerzhaft. Die fehlende Jodexposition (keine Exposition gegenüber jodhaltigen Kontrastmitteln oder Medikamenten) macht eine jodinduzierte Hyperthyreose unwahrscheinlich.
1.1.6 Welche zusätzliche Untersuchung fordern Sie an, um Ihre Verdachtsdiagnose „Morbus Basedow“ zu bestätigen?
Lösung 1.1.6
Als nächster diagnostischer Schritt werden die für Morbus Basedow spezifischen Anti-TSH-Rezeptor-Antikörper (TRAK) bestimmt.
1.1.7 Die TRAK sind deutlich positiv, dies bestätigt die Verdachtsdiagnose eines Morbus Basedow. Wie behandeln Sie den Patienten nun?
Lösung 1.1.7
Als Erstes muss die Hypokaliämie mit einer intravenösen Kaliumersatztherapie behandelt werden. Dazu sind regelmäßige Kontrollen des Serumkaliums notwendig. Zur Behandlung des Morbus Basedow wird eine Therapie mit Thyreostatika (z. B. Carbimazol) und einem β-Blocker eingeleitet.
Weiterer Verlauf
Nach Korrektur der Hypokaliämie durch eine intravenöse Kaliuminfusion verschwindet die motorische Parese komplett. Der Patient erhält Carbimazol und einen β-Blocker, die Schilddrüsenfunktion normalisiert sich nach etwa 8 Wochen. Weitere Episoden mit muskulärer Schwäche treten nicht mehr auf.
Zusatzinformationen zum Fall
Beim geschilderten Fall handelt es sich um eine hypokaliämische thyreotoxische periodische Paralyse (HTPP), eine seltene Komplikation im Rahmen eines Morbus Basedow. Pathogenetisch ist dafür eine rasche und massive Verschiebung von Kalium vom Extrazellulär- in den Intrazellulärraum (ICR) verantwortlich. Die HTPP wird v. a. bei Männern beobachtet. Auslösende Faktoren sind kohlenhydratreiche Ernährung (Insulin-induzierte Verschiebung von K+ in den ICR) und psychische oder physische Stressereignisse (z. B. sportliche Aktivitäten).
Weitere Informationen zur Diagnostik bei Schilddrüsenerkrankungen: Hyperthyreose, Morbus Basedow
Fall 1.2 Beinschwäche
Ein 62-jähriger Patient bemerkt nach einer längeren Wanderung eine Schwäche und ein Zittern in beiden Beinen. Abgesehen von einer arteriellen Hypertonie, die mit Lisinopril behandelt wird, bestehen keine Erkrankungen oder Voroperationen. Übermäßiger Alkoholgenuss wird verneint. Die Symptome wiederholen sich: Auslöser scheint jedes Mal eine größere körperliche Aktivität (Sport, Wanderung) zu sein. Es wird eine ausführliche Abklärung eingeleitet: Die neurologische Untersuchung inkl. MRT der gesamten Wirbelsäule ist unauffällig. Es bestehen keine Hinweise auf eine Durchblutungsstörung. Das Routinelabor inkl. Elektrolyte ist normal. Der Patient erleidet im Verlauf eine Gastroenteritis und nimmt während dieser Zeit nur wenig Nahrung zu sich. Zwei Tage danach verspürt er morgens wieder eine Beinschwäche und neu auch eine Kraftlosigkeit in beiden Armen. Er hat Konzentrationsstörungen und den Arbeitskollegen fällt eine verwaschene Sprache auf. Der notfallmäßig bestimmte Blutzuckerwert beträgt 2,3 mmol/l. Sämtliche Symptome verschwinden innerhalb von 10 Minuten nach intravenöser Zufuhr einer hochprozentigen Glukoselösung.
1.2.1 Unter welchem Begriff können Sie die Symptome zusammenfassen?
Lösung 1.2.1
Die Symptome können unter dem Begriff der Whipple-Trias zusammengefasst werden:
– Hypoglykämie-Symptome
– erniedrigter Blutzucker (meist < 2,5 mmol/l)
– Verschwinden der Symptome nach Zufuhr von Glukose
1.2.2 Bei der klinischen Untersuchung finden Sie einen Patienten in gutem Allgemeinzustand, das Gewicht beträgt 81 kg, die Größe 175 cm, der Blutdruck 140/90 mmHg, der Puls 80/min regelmäßig. Die körperliche Untersuchung ist unauffällig, das Abdomen weich und indolent ohne palpable Resistenzen. Neurologisch finden sich keine Ausfälle. Sie können zwischen folgenden 2 Möglichkeiten wählen:
– keine weitere Abklärung: Die aktuelle Episode kann im Rahmen der prolongierten Nüchternphase interpretiert werden. Sie empfehlen dem Patienten, vor sportlicher Betätigung bzw. größeren körperlichen Anstrengungen zusätzlich Kohlenhydrate einzunehmen, um den erhöhten Bedarf zu decken.
– Sie raten dem Patienten zu einer weiteren Abklärung. Wie entscheiden Sie sich und warum?
Lösung 1.2.2
Auch bei längerem Fasten fällt der Blutzucker in der Regel nie unter 3,0 mmol/l. In Kombination mit dem Auftreten neuroglykopener Symptome besteht hier eine grundlegende Störung des Kohlenhydratstoffwechsels, die zwingend abgeklärt werden muss.
1.2.3 Nennen Sie mögliche Ursachen einer Hypoglykämie!
Lösung 1.2.3
Die häufigste Ursache einer Hypoglykämie ist die Überdosierung von Medikamenten zur Diabetesbehandlung (Insulin, Sulfonylharnstoffe). Bei Nicht-Diabetikern kommen als Ursache infrage:
– eine Überproduktion von Insulin(Insulinom, Nesidioblastose) oder IGF-2 (mesenchymale Tumoren),
– ein Fehlen gegenregulatorischer Hormone (z. B. Kortison oder Glukagon) oder
– ein Substratmangel bei eingeschränkter Glukoneogenese aufgrund schwerer Leber- oder Niereninsuffizienz oder bei Hemmung der Glukoneogenese durch große Mengen Alkohol.
1.2.4 Welche oralen Antidiabetika können Hypoglykämien verursachen?
Lösung 1.2.4
Alle Medikamente, welche die Insulinausschüttung glukoseunabhängig stimulieren, können Hypoglykämien verursachen. Dazu zählen die Sulfonylharnstoffe und die Meglitinide (Nateglinid, Repaglinid).
1.2.5 Wie würden Sie den Patienten weiter abklären?
Lösung 1.2.5
In einer ersten Untersuchung können eine Nieren- und eine Leberinsuffizienz ausgeschlossen werden. Der Kortisolspiegel ist normal und der Patient nimmt keine Blutzuckersenkenden Medikamente ein.
Somit muss ein endogener Hyperinsulinismus gesucht bzw. eine faktitielle Hypoglykämie durch Sulfonylharnstoffe oder Insulin ausgeschlossen werden. Die Abklärung erfolgt mittels eines Fastentests. Zum Ausschluss einer faktitiellen Hypoglykämie wird nach Sulfonylharnstoffen im Serum gesucht.
1.2.6 Erläutern Sie das Prinzip des Fastentests!
Lösung 1.2.6
Beim Fastentest werden über einen Zeitraum von maximal 72 Stunden regelmäßig Blutzucker, Insulin und C-Peptid gemessen. Physiologischerweise ist nach längerem Fasten die Sekretion von Insulin und C-Peptid fast vollständig supprimiert.
Der Blutzuckerspiegel wird so und durch entsprechende Gegenregulationsmechanismen, also die Ausschüttung von Glukagon, Adrenalin und Kortisol, > 3,0 mmol/l gehalten. Eine basale Insulinsekretion bleibt bestehen, damit die katabolen Prozesse (Lipolyse) nicht entgleisen.
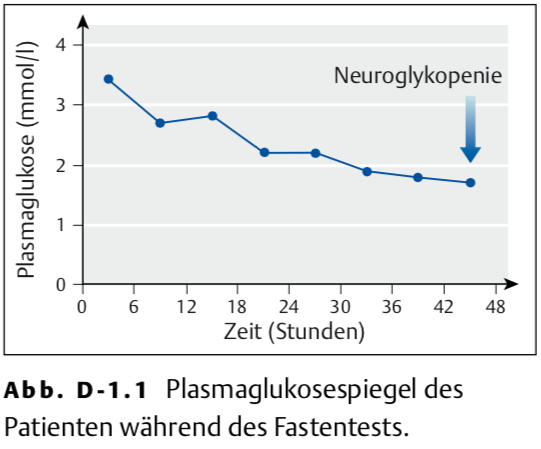
1.2.7 Sie hospitalisieren den Patienten und führen einen Fastentest durch. Dieser wird nach gut 40 Stunden wegen einer Hypoglykämie abgebrochen (Abb. D-1.1, Tab. D-1.2): Die Plasmaglukose beträgt zu diesem Zeitpunkt 1,7 mmol/l und der Patient hat neuroglykopene Symptome (Verwirrung, Dysarthrie). Welche Diagnose stellen Sie nun?
Lösung 1.2.7
Insulin und C-Peptid sind bei Testende in Beziehung zur Plasmaglukose inadäquat erhöht. Diese Konstellation spricht für eine endogene Hyperinsulinämie (z. B. bei Insulinom) oder die Einnahme von Sulfonylharnstoffen. Diese konnten im Serum jedoch nicht nachgewiesen werden.
1.2.8 Angenommen, der Patient hätte sich während des Tests Insulin gespritzt. Welche Befunde würden Sie erwarten?
Lösung 1.2.8
Insulin und C-Peptid werden immer inäquimolaren Mengen sezerniert. Die Bestimmung des C-Peptids liefert deshalb einen guten Anhaltspunkt für die endogene Insulinsekretion. Wird Insulin exogen zugeführt, ist die endogene Insulinsekretion supprimiert: Das C-Peptid wäre in diesem Falle nicht nachweisbar bzw. deutlich erniedrigt.
1.2.9 Sie haben den endogenen Hyperinsulinismus gesichert. Wie würden Sie weiter vorgehen?
Lösung 1.2.9
Die häufigste Ursache eines endogenen Hyperinsulinismus ist ein insulinproduzierender Tumor der β-Zellen des Pankreas, ein Insulinom. Als Nächstes ist daher eine Bildgebung des Abdomens indiziert.
Weiterer Verlauf
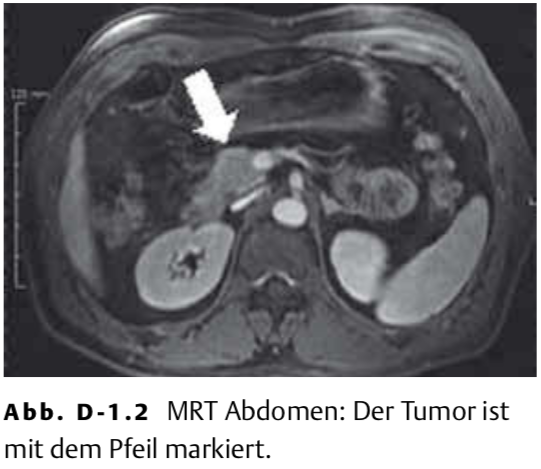
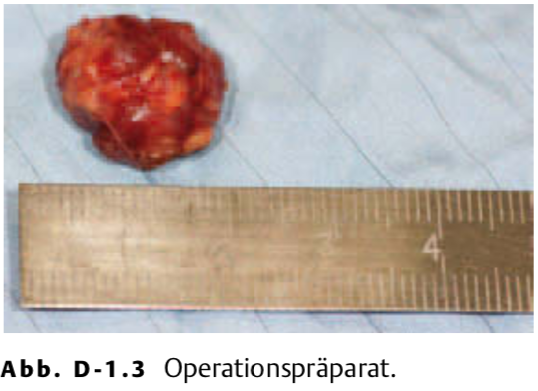
Die MRT des Abdomens zeigt eine ca. 1,5 cm große Raumforderung im Pankreas (Abb. D-1.2). Es erfolgt die Laparotomie mit Enukleation des Tumors (Abb. D-1.3), histologisch handelt es sich um ein Insulinom. Der Patient ist danach beschwerdefrei, die Symptome treten nicht mehr auf.
Weitere Informationen zur Regulation der Insulinsekretion: Stoffwechselregulation im Fastenzustand, Therapie des Diabetes mellitus Typ 2 (orale Antidiabetika), Hypoglykämie
Fall 1.3 Akute Verwirrung
Eine 55-jährige Frau wird wegen akuter Verschlechterung des Allgemeinzustands und Verwirrung auf die Notfallstation gebracht. Zwei Wochen zuvor erlitt sie einen febrilen Infekt der oberen Luftwege und beklagt seitdem eine zunehmende Inappetenz, eine vermehrte Übelkeit mit rezidivierender Emesis und einen ungerichteten Schwindel. Vorerkrankungen sind nicht bekannt, die Patientin nimmt keine Medikamente ein. Im 36. Lebensjahr musste unmittelbar nach der 4. Spontangeburt notfallmäßig eine Hysterektomie aufgrund einer schockierenden uterinen Massenblutung durchgeführt werden. Die Patientin bemerkte im Verlauf der Jahre ein immer stärkeres Abnehmen der Sekundärbehaarung.
Bei Aufnahme ist die Patientin in reduziertem Allgemeinzustand. Sie ist afebril, der Blutdruck beträgt 100/70 mmHg, der Puls 114/min, regelmäßig. Ort, Zeit und Datum können nicht benannt werden. Die Pupillen sind beidseits mittelweit und reagieren prompt auf Licht, die Hirnnervenprüfung ist normal. Es findet sich kein Meningismus, die Pyramidenbahnzeichen sind negativ und die Muskeleigenreflexe symmetrisch auslösbar. Grobe Kraft und Sensibilität sind an oberen und unteren Extremitäten erhalten. Das Integument ist blass, die Sekundärbehaarung fehlt. Die lateralen Augenbrauen sind ausgedünnt.
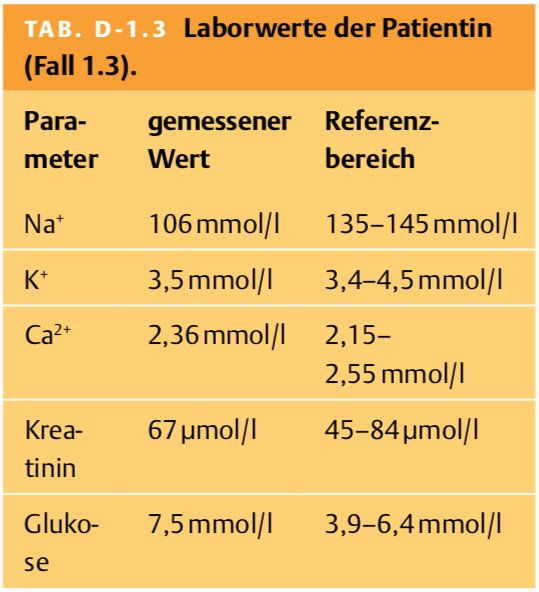
1.3.1 Sie ordnen ein Notfalllabor an. Welche 3 Parameter sollten aufgrund der geschilderten Symptomatik und Befunde unbedingt bestimmt werden?
Lösung 1.3.1
In dieser Situation müssen durch die Bestimmung von Na+, Ca2+ und Glukose eine Hyponatriämie, eine Hyperkalzämie und eine akute Hyperglykämie (hyperosmolare, hyperglykäme Entgleisung) bzw. eine Hypoglykämie abgeklärt werden.
1.3.2 In Tab. D-1.3 sehen Sie die Ergebnisse der Laboruntersuchungen. Es liegt eine schwere Hyponatriämie vor. Erhöhte Plasmaproteine oder -lipide können – messtechnisch bedingt – falsch-tiefe Natriumwerte bedingen. Mit welchem Wert können Sie zuverlässig eine solche „Pseudohyponatriämie“ ausschließen?
Lösung 1.3.2
Dieser Fehler kann durch Bestimmung der Plasmaosmolalität ausgeschlossen werden: Eine „echte“ Hyponatriämie tritt immer zusammen mit einer erniedrigten Plasmaosmolalität auf.
1.3.3 Die Bestimmung der Plasmaosmolalität liefert mit 216 mosmol/kg (Referenzbereich 280–300 mosoml/kg) einen erniedrigten Wert und bestätigt damit das Vorliegen einer „echten“ Hyponatriämie. Welche zusätzlichen Parameter sollten Sie nun zur weiteren Diagnostik der Elektrolytstörung bestimmen?
Lösung 1.3.3
Die wichtigsten Parameter zur weiteren Abklärung sind die Urinosmolalität und die Na+-Konzentration im Urin.
1.3.4 Die Urinosmolalität beträgt 463 mosmol/ kg, die Na+-Konzentration im Urin ist mit 114 mmol/l deutlich erhöht. An welches Krankheitsbild müssen Sie bei diesen Befunden denken?
Lösung 1.3.4
Die Befunde sind typisch für ein Syndrom der inadäquaten ADH-Sekretion (SIADH, Schwartz-Bartter-Syndrom). Verglichen mit der Plasmaosmolalität ist die Urinosmolalität inadäquat erhöht und die Na+-Konzentration im Urin liegt über 20 mmol/l. Die Ursachen eines SIADH sind vielfältig:
– zerebrale Erkrankungen: Subarachnoidalblutung, Infektionen (Meningitis)
– Tumoren, z. B. kleinzelliges Bronchuskarzinom
– Infektionen, z. B. Pneumonie
– Medikamente, z. B. Carbamazepin
– endokrine Erkrankungen: Hypothyreose, Hypokortisolismus, Hypopituitarismus
1.3.5 Welche beiden endokrinologischen Funktionsstörungen müssen Sie bei diesen Befunden abklären?
Lösung 1.3.5
Die beiden wichtigsten endokrinen Störungen in diesem Zusammenhang sind eine Nebennierenrindenunterfunktion und eine Hypothyreose, die beide eine vermehrte ADH-Ausschüttung und damit eine Hyponatriämie bewirken können.
1.3.6 Noch auf der Notfallstation führen Sie einen ACTH-Test durch (Tab. D-1.4). Wie interpretieren Sie die Werte?
Lösung 1.3.6
Der basale Kortisolwert ist – bezogen auf die schwere Allgemeinerkrankung – deutlich zu tief. Der stimulierte Wert ist ebenfalls deutlich zu tief. Es kann somit die Diagnose einer Nebennierenrindeninsuffizienz gestellt werden.
1.3.7 Sprechen die Befunde der klinischen und laborchemischen Untersuchungen eher für eine primäre oder eine sekundäre Nebennierenrindeninsuffizienz?
Lösung 1.3.7
Die fehlende Hyperpigmentierung und der tiefnormale Kaliumspiegel sprechen für eine sekundäre Nebennieren-rindeninsuffizienz. Die Störung liegt also auf Ebene der Hypophyse oder des Hypothalamus. Bei einer primären Nebennierenrindeninsuffizienz wäre die Haut hyperpigmentiert, aufgrund des Mineralokortikoidmangels besteht meist eine Hyperkaliämie.
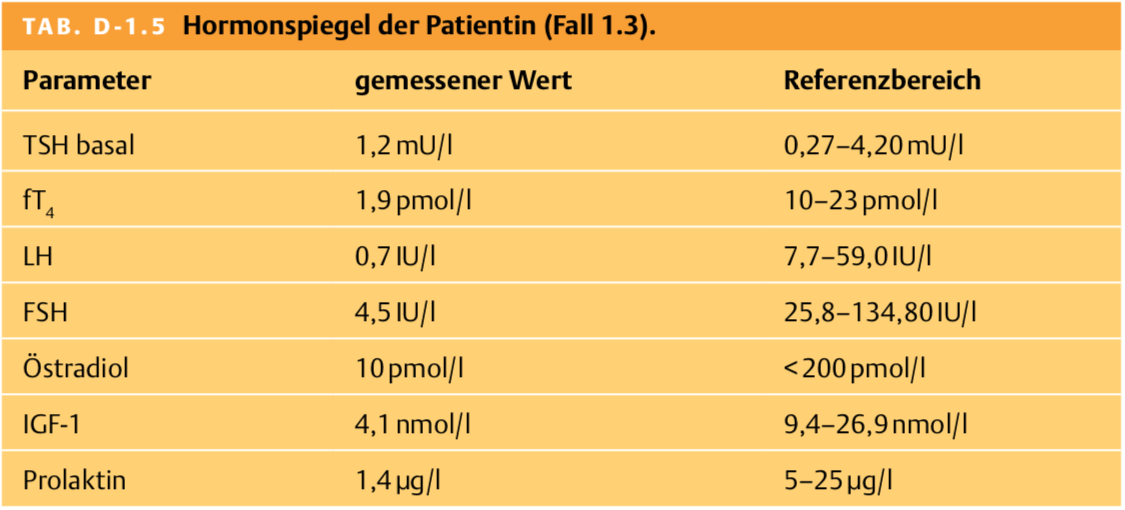
1.3.8 Sie vermuten eine hypophysäre Störung. Welche Laborparameter bestimmen Sie nun, um die Hypophysenvorderlappenfunktion zu überprüfen?
Lösung 1.3.8
Folgende Hormone sollten nun bestimmt werden:
– Schilddrüsenachse: TSH und fT4
– Gonadenachse: LH, FSH und Östradiol
– Wachstumshormonachse: IGF-1
– Prolaktin
1.3.9 Die von Ihnen angeforderten zusätzlichen Hormonuntersuchungen sind in Tab. D-1.5 zusammengefasst. Welche Diagnose stellen Sie?
Lösung 1.3.9
Bei der Patientin sind sämtliche Hypophysenvorderlappenhormone zu tief (Panhypopituitarismus). Typisch sind erniedrigte Werte für IGF-1 und Prolaktin. Die Gonadotropine LH und FSH müssten aufgrund des Alters der Patientin (Postmenopause) im zweistelligen Bereich liegen. Das TSH ist bezogen auf das niedrige fT4 inadäquat „normal“. Diese typische Konstellation weist auf sekundäre Hypothyreose hin.
Weiterer Verlauf
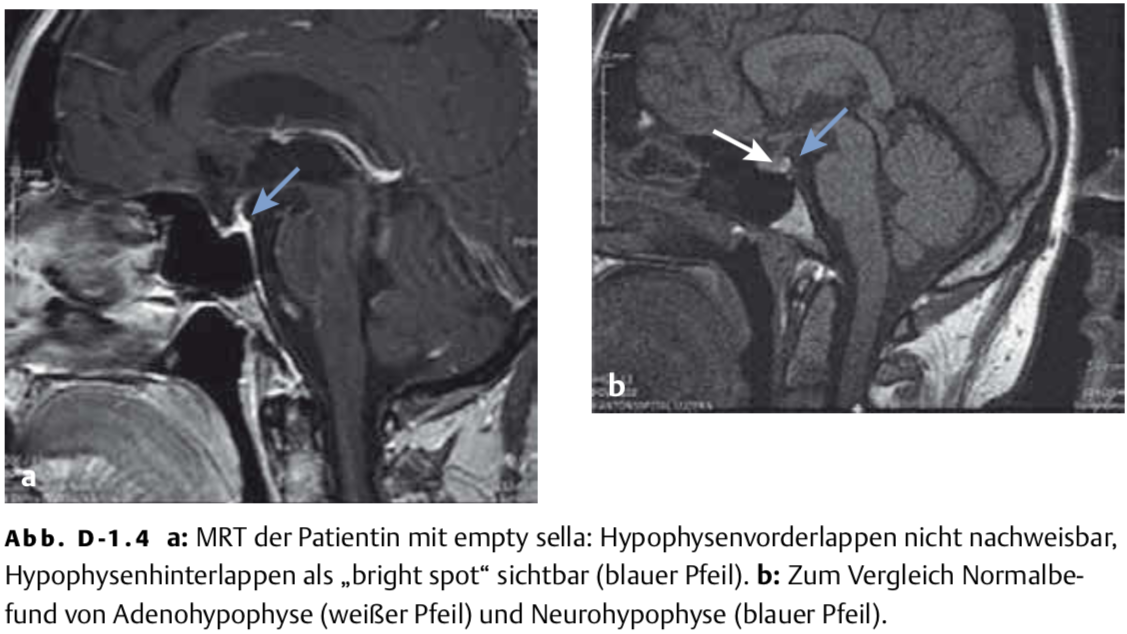
Bei der Patientin wird eine MRT des Schädels durchgeführt, die den Befund einer empty sella zeigt (Abb. D-1.4a). Am ehesten besteht bei der Patientin eine erworbene Schädigung (Hypophysen-Apoplexie bzw. -Nekrose) im Rahmen der schockierenden postpartalen Blutung (Sheehan-Syndrom). Dazu passt auch der MRT-Befund einer empty sella. Außergewöhnlich ist der Verlauf über rund 20 Jahre, wobei am Schluss der grippale Infekt ein beginnendes hypophysäres Koma triggert. Der komplette Androgenmangel führt zum Ausfall der Sekundärbehaarung. Typischerweise fehlen die lateralen Augenbrauen (Herthoge-Zeichen).
Nach der Diagnosestellung wird eine Hormonersatztherapie mit Hydrokortison und Levothyroxin eingeleitet, der Zustand verbessert sich rasch: Die Hyponatriämie verschwindet und die Patientin bleibt danach beschwerdefrei.
Weitere Informationen zum SIADH bzw. zur Hyponatriämie: Diagnostik bei Hypophysenerkrankungen, Nebennierenrindeninsuffizienz, Panhypopituitarismus, Myxödem-Koma
- Falls die Lösungen schon 'geöffnet' und sichtbar sind, benutzen Sie bitte einen anderen Browser (z.Bsp. Firefox oder Chrome). ↵